ニューモシスチス肺炎(PCP)
Last updated: 2022-09-29
病原体
ニューモシスチス肺炎(Pneumocystis pneumounia, 以下PCP)は、Pneumocystis jirovecii(P. jirovecii)による日和見疾患である。Pneumocystis属は、真菌系の培養系で培養されないこと、抗原虫薬が有効であること等より、かつては原虫類と考えられていたが、リボソームRNAの遺伝子配列や細胞壁の構成成分等より、現在では真菌類に分類されている。
PCPの予防方法が確立され、有効な抗HIV治療(ART)が可能となったため、HIV関連のPCP患者数は著減したが、現在もなおHIV患者における最も頻度の高いエイズ指標疾患である(2020年時点で、AIDS発症患者の約半数がPCPである)。
発症機序
4歳までの小児の75%で抗体価が上昇している報告があることより、小児期にP. jiroveciiに初感染するが発症することなく治癒する事が判明している。かつては、小児期の感染後は慢性保菌状態となり、免疫不全状態になった時点で再活性化することでPCPを発症すると考えられてきたが、現時点ではこの考えは懐疑的となっている。P. jiroveciiの感染経路および免疫不全者における発症機序はいまだ不明な点が多く、現時点では未決着事項と考えられる。一方で、気管支拡張症やステロイド長期内服者などの局所あるは全身性の免疫不全宿主では、PCPを発症していなくても、気道内にP. jiroveciiを高率に保菌している事が明らかになってきた。PCPの臓器移植患者間における集団発症事例が複数報告されており、慢性保菌者等からのヒトーヒト感染が起こっていることはほぼ確実である。
臨床像
PCPの典型的な三徴として、労作時呼吸苦、乾性咳嗽、および発熱が挙げられるが、必ずしも全症状が揃うわけではない。肺野の聴診所見は、大半の症例で正常である。呼吸困難は亜急性に進行するため、低酸素の割に自覚症状に乏しいことが多い。室内気で安静時にSpO2は95%以下で、数分歩行させると90%程度まで低下することが多い。
PCPでは気胸発症リスクが高いが、進行期HIVによる創傷治癒遷延の反映か気胸の治癒に時間がかかり、治癒後もすぐに再発する例をしばしば経験する。気胸をできる限り生じさせないようにするため、咳嗽の強い症例では積極的に鎮咳薬を投与しておくことが望ましい。
PCP発症前の数ヶ月で10kg程度の体重減少を来し、多くの症例でるい痩を認める。口腔カンジダも高率に合併していることが多い。
診断
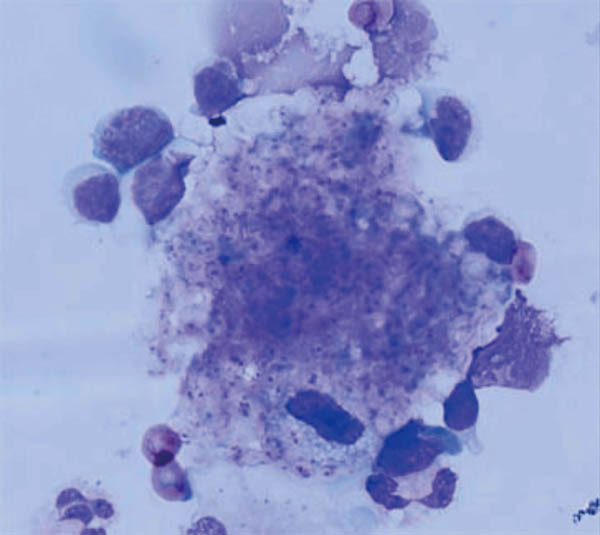
Pneumocystis属には培養系がないため、確定診断には気道検体中の菌体を検鏡で確認する必要がある。検体のDiff-Quik染色(写真5)またはGrocott染色を行い、菌体が証明できれば診断が確定できる。しかし、喀痰では検出感度が60%程度と低いため検鏡結果が陰性でもPCPを否定できない。そもそも喀痰自体得られない症例も多いため、検体としては気管支肺胞洗浄液を選択する必要がある。
気管支鏡検査は侵襲性があること、種々の所見よりPCPは臨床診断が可能であり、後述の治療を導入することで治療的診断も有用であることより、当科では、PCP治療に不応性の症例や胸部CT画像所見からPCP以外の疾患の合併が積極的に疑われる症例以外では、気管支肺胞洗浄液を用いた確定診断は行っていない。一方で当科では、後述のようにPCPに加えてノカルジア症、NTM症、クリプトコックス症、COVID-19肺炎を合併していた症例も複数経験しており、常に複数の疾患の可能性におく必要がある事は強調しておきたい。
胸部画像所見では、両側に左右差なくびまん性のスリガラス様陰影を認め(写真1)、経過と共に嚢胞性病変を生じることがある(写真2)。PCP発症例は、高度免疫不全状態のため複数の疾患を発症している症例も多く、単発性嚢胞性病変(写真3、肺クリプトコックス症合併)、病変が非対称な場合(写真4、ノカルジア肺炎合併)等非典型的な画像所見を呈している場合は、PCPの非典型例であるのか、複数の疾患の合併例であるのかを他の検査所見等も含め総合的に判断する。
血液検査所見では、LDH、KL-6、およびβ-Dグルカンの上昇を認める。白血球数は上昇していないことが多く、CPRは軽度上昇(~2 mg/dL程度)に留まることが多い。CRPの高度上昇が見られる場合には、重症PCPもしくは他疾患の合併を念頭において精査を進める必要がある。β-Dグルカンは、PCPの確定診断例ではほぼ全例陽性であるが、感度が高くPCP未発症のcolonizationでも陽性となりうるため、これをPCP診断の根拠としてはならない。一方で、本検査が陰性の場合は、PCPの可能性をほぼ否定できる。
当科ではPCP疑い、あるいは確定例でも重複感染、特に肺結核の可能性を考慮し、これらが否定できるまでは個室入院下(陰圧個室ではない)で、医療スタッフはN95マスク対応としている。PCPはヒトーヒト感染の可能性が指摘されており、未治療のPCP患者からは菌体の排出が多いことが想定されるため、適切な治療が導入され1週間程度経過するまでは、PCP発症リスクを有する免疫不全患者と同室にしないことが望ましいと考えられる。
写真1
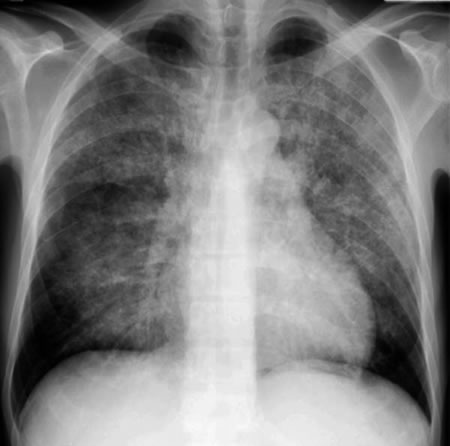
写真2
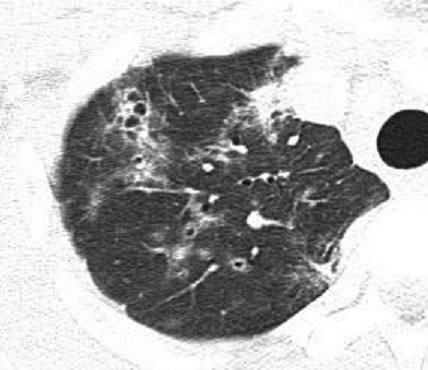
写真3
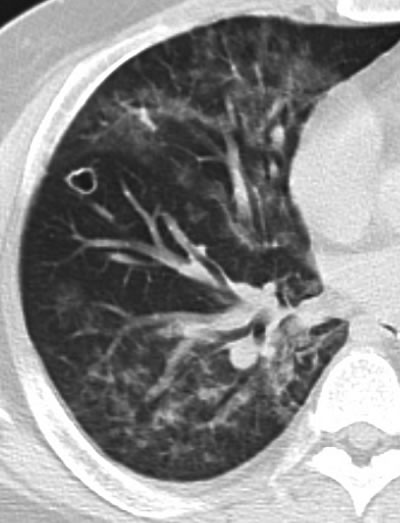
写真4
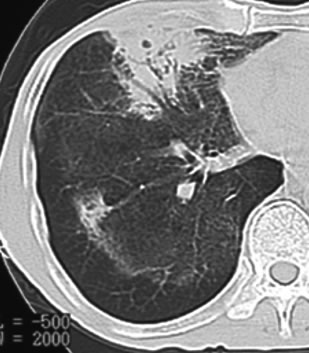
写真5
治療と発症予防
治療の第一選択はST合剤であり、治療効果、費用対効果の点から既に使用できないと判明している症例以外はST合剤で治療を導入すべきである。しかし、高率にみられる薬剤アレルギーや有害事象によりST合剤による標準的治療期間(21日間)を完遂できるのは自験例では2割程度である。
重症例を除き、第二選択薬はアトバコンである。最も忍容性が高いが、抗菌活性はST合剤に劣る事から重症例では推奨されない。さらに食後内服でなければ吸収率が極端に低下する点、半減期が約60時間と長いため有害事象が発生した場合には中止後も長期に遷延しうる点などにも注意が必要である。
プリマキン+クリンダマイシンは重症例も含め治療方法として推奨されているが、本邦では両剤共にPCPに保険適用がない。各主治医の責任において投与する必要があるため、現時点では積極的には推奨できない。
重症例における、第二選択はペンタミジン点滴である。同剤は副作用発現率が高いため、当科では添付文書に記載のある標準投与量4mg/kgより少なめの3mg/kg/日での治療を施行しているが、治療効果は標準投与量と比較しても全く問題ないと考えられている。3mg/kgに減量しても種々の有害事象が発生するため、継続できないことが多く使用しづらい薬剤である。なお、ペンタミジン吸入は後述の予防としては効果を有するが、治療として使用することは推奨されない。
PCPの治療期間は合計21日間であり、その後は抗HIV治療(ART)により免疫能が回復するまで二次予防を行う必要がある。
PCPは補助療法としてステロイド併用の有効性が確立された感染症である。ステロイドを併用することで、PCP治療薬によるアレルギーの発症が抑制されるため、ステロイド併用によりPCP治療が継続しやすくなる。しかし、ステロイド使用により、サイトメガロウイルス(CMV)が活性化し種々のCMV疾患を生じるリスクが上昇する。DHHSガイドラインでは21日間のステロイド使用を推奨しているが、当科では呼吸状態を診ながら早めにステロイドを中止することが多い(投与法については後述)。
ART導入については米国DHHSガイドラインでは、PCP診断から2週間以内で開始を推奨している。PCP治療中にARTを開始すると、PCPの治療効果が不十分、PCP治療薬の有害事象、ARTによる免疫再構築症候群(IRIS)の判断が困難になるため、少なくともPCPの治療終了後にARTを導入することが多い。ただし、重度免疫不全例やPCPに関連した気胸合併例など早期の免疫能回復が望ましいと判断される例では、IRISに注意しながら個別にART導入時期を判断している。
PCP予防については、CD4値200/μL未満の症例でPCP発症が否定的な症例では、PCP発症予防(一次予防)として予防薬を投与する。
第一選択は、ST合剤である。その他、ペンタミジン吸入300mg/月、アトバコンが使用可能である。ペンタミジン吸入は、医療スタッフや他の患者がペンタミジンを吸入しないように、吸入場所を考慮する必要があるため、施設によっては施行しづらい。また、吸入中に体位変換を行わせ、全肺野にムラなくペンタミジンが行きわたるようにする必要がある。アトバコンは、治療期間程度の比較的短期的には有害事象は少ないが、投与期間が長期(半年以上)となると、徐々に検査データ等に異常を認めることがある。また薬価が高いため、患者の金銭的な負担も考慮する必要がある。またペンタミジン吸入は気道刺激性が強いため、喘息患者およびその既往者には発作を誘発するリスクがあり避けるべきである。吸入時の咳嗽誘発も避けられないため、COVID-19の感染対策を考える上でのリスクにも十分な考慮が必要である。ダプソンも予防投与の効果が確立しているが、本邦では適応外使用となる。
一次予防の中止は、CD4値200/μL以上を3か月継続できた時である。しかし、患者によっては数年にわたり基準を満たさない場合もある。そうした症例では、CD4値が100台で持続しており、HIVウイルス量が検出限界以下で維持されていれば、一次予防を中止しても問題ないとの報告があり、実際に当科でもその条件で中止しても問題は生じていない。また、ST合剤により薬剤性の骨髄抑制を生じているためCD4値が上昇しない場合があるため、ST合剤を中止し経過観察するのも一つの方法である。
PCP治療後の予防を二次予防と称するが、方法については一次予防と同一である。
治療
1)第一選択
ST合剤 9-12錠(TMPで15mg/kg相当)分3経口投与
バクトラミン注 3-4A+ 5%ブドウ糖(生理食塩水)500mL 8時間毎(経口投与不能の場合)
2)代替治療(第一選択が使用できない場合)
アトバコン1500mg(2包)分2(食後内服)
ペンタミジン3mg/kg +5%ブドウ糖250mL x1回(2時間以上かけて点滴)
プリマキン30mg+クリンダマイシン 1800mg分3または4経口投与、600mg6時間毎または900mg8時間毎静注(適応外使用)
以上を組み合わせて合計21日間治療し、二次予防に移行する。
補助療法
PaO2<70 mmHgあるいはA-aDO2≧35mmHgの症例ではステロイドを併用。
当科では過度の免疫抑制を回避するため、多くの症例で呼吸状態を見ながらガイドラインよりも少量かつ短期間(2週以内)で終了している(括弧内は米国DHHSガイドライン推奨)
プレドニン 60-80(80)mg/日 3-5日(5日)
→プレドニン 30-40(40)mg/日 3-5日(5日)
→プレドニン 15-20(20)mg/日 3-5日(11日)
重症例では治療開始時にメチルプレドニゾロン0.5-1.0g/日3日間(いわゆるステロイドパルス療法)の先行投与を考慮する。パルス療法のエビデンスは確立していないが、当科では重症例に対して、治療開始と同時に迅速に使用しており、有効性は高いと考えている。一方で、重症化からの期間が長くなるほどステロイドに対する応答性は著明に低下する。
予防
ARTによってCD4が200/µL以上となるまで継続。
① ST合剤 1錠/日
②ペンタミジン300mg+注射用蒸留水40mlを吸入
*気道刺激性が強いので事前に気管支拡張薬(ベネトリン0.5mlなど)を吸入。
*個室で体位を変えながら吸入。
③アトバコン1500mg 分1 食後
④ダプソン100mg/日(保険適用なし)
著作権について
当サイト内のコンテンツ(文章・資料・画像・音声等)の著作権は、特に記載のない限り、国立国際医療研究センター エイズ治療・研究開発センターまたは第三者が保有します。営利、非営利を問わず、当サイトの内容を許可なく複製、転載、販売などに二次利用することを禁じます。
